Microbiota intestinale sano in “corpore sano”

|
Getting your Trinity Audio player ready...
|
Microbiota e microbioma
Fino ad alcuni decenni fa si pensava a microrganismi come batteri, funghi e virus, in un’ottica negativa, che li associava principalmente all’insorgenza di patologie infettive; oggi, invece, si sa che i microbi, specie quelli che popolano il nostro intestino, possono avere un ruolo chiave nella salute dell’intero organismo.
 L’insieme di tutti i microrganismi – dai batteri, ai funghi, ai protozoi fino ai virus – che convivono con il nostro organismo senza danneggiarlo rappresenta il microbiota. Per microbioma s’intende invece l’insieme di tutti genomi, ossia i patrimoni genetici, dei microrganismi in un particolare ambiente o ecosistema. Come è stato decifrato il genoma per l’uomo, così oggi è possibile decifrare il microbioma, utilizzando una delle seguenti tecniche:
L’insieme di tutti i microrganismi – dai batteri, ai funghi, ai protozoi fino ai virus – che convivono con il nostro organismo senza danneggiarlo rappresenta il microbiota. Per microbioma s’intende invece l’insieme di tutti genomi, ossia i patrimoni genetici, dei microrganismi in un particolare ambiente o ecosistema. Come è stato decifrato il genoma per l’uomo, così oggi è possibile decifrare il microbioma, utilizzando una delle seguenti tecniche:
- quella più utilizzata prevede esclusivamente lo studio del microbioma dei batteri attraverso l’analisi di una parte di un gene altamente conservato in questa classe di microrganismi (il gene 16S rRNA), grazie alla quale è possibile risalire alle varie specie batteriche.
- L’altra è una tecnica più innovativa (chiamata shotgun) che dall’analisi del DNA consente di analizzare tutti i microrganismi – non solo i batteri – che vengono identificati in maniera più specifica fino al singolo ceppo.
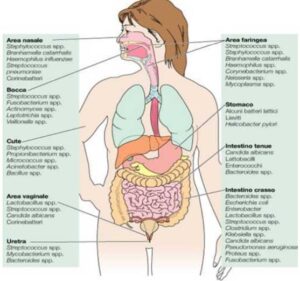
In genere, quando si parla di microbiota si fa riferimento ad una specifica comunità di microrganismi che popola un determinato ambiente o ecosistema. Di conseguenza, in riferimento all’organismo umano, avremo un microbiota cutaneo, se consideriamo i microrganismi che vivono sulla nostra pelle, un microbiota orale, per indicare quelli localizzati nella saliva, nella lingua, sui denti, un microbiota polmonare per quelli localizzati a livello polmonare, un microbiota vaginale per quelli localizzati a livello vaginale, e via dicendo.
Composizione del microbiota intestinale
La popolazione di microrganismi che abita il nostro intestino è detta microbiota intestinale, chiamata una volta “flora intestinale”; è la popolazione più vasta (rappresenta circa il 70% del totale): qui vivono oltre 400 specie differenti di microrganismi; si tratta pertanto di una popolazione estremamente ampia: il numero di cellule microbiche intestinali è infatti pari a 10 volte il numero di cellule umane di tutto l’organismo. Si stima che in totale i microbi intestinali siano addirittura 100 trilioni e che rappresentino 5000 specie differenti per un totale di peso di circa 2 kg. Viene allora da chiedersi se sono i microbi intestinali gli ospiti dell’ecosistema uomo o piuttosto il contrario.
Si ritiene sano un microbiota intestinale caratterizzato da una adeguata “biodiversità”, e cioè da diverse specie di microrganismi presenti in un buon numero di unità, con una prevalenza di microrganismi vantaggiosi per l’uomo, e in equilibrio tra loro e con l’intestino che li ospita.
I batteri sono i microrganismi dominanti; i principali generi batterici includono: Lactobacillus, Clostridium, Ruminococcus, Bacteroides, Prevotella, Bifidobacterium.
I phyla (tipi o divisioni) principali sono nell’ordine Firmicutes, Bacteroidetes e Actinobacteria. È stato osservato che il rapporto tra Firmicutes e Bacteroidetes gioca un ruolo molto importante nel mantenimento dello stato di salute, incluso lo sviluppo dell’obesità. Nel microbiota dei soggetti obesi, infatti, predominano i Bacteroidetes, con un conseguente rapporto tra Firmicutes e Bacteroidetes più alto rispetto agli individui normopeso.
Il microbiota intestinale è composto da batteri buoni (ad esempio Bifidobatteri e Lactobacilli) e da batteri cattivi (ad esempio Enterococcus faecalis, Clostridium difficile, Escherichia Coli, Staphylococcus saprophyticus epidermidis e fecalis, Chlamydia trachomatis, ecc.). È fondamentale per la salute del nostro corpo che i microrganismi buoni (non patogeni) e cattivi (patogeni) vivano in equilibrio (condizione definita eubiosi). Se questo equilibrio viene alterato, si instaura uno stato di disordine (definito disbiosi) che è correlato non soltanto a malattie dell’apparato digerente, ma anche a diabete e obesità, dermatite, malattie cardiovascolari, neurologiche, psichiche ed oncologiche, solo per citarne alcune. La bassa diversità è un marker di disbiosi, oltre che di alcune condizioni in cui lo stato di salute è alterato.
Funzioni del microbiota intestinale
Il microbiota intestinale svolge numerose ed importanti funzioni per l’organismo umano:
- favorisce i processi digestivi e l’assorbimento, mantenendo sana ed efficace la mucosa intestinale ed eliminando le sostanze tossiche e tanti microrganismi dannosi;
- contribuisce a regolare la motilità intestinale o peristalsi: i batteri contenuti nel lume intestinale stimolano, infatti, le cellule nervose intestinali favorendo il naturale meccanismo di contrazione e rilassamento del colon durante la digestione;
- gioca un ruolo nella maturazione e nella continua educazione della risposta immunitaria dell’ospite; non a caso, il 70% delle cellule immunitarie si trova proprio nell’intestino. Il microbiota agisce come una vera e propria barriera contro gli agenti patogeni che vengono a contatto col nostro tratto digerente limitandone la crescita eccessiva. Inoltre, stimola e aggiorna costantemente la risposta immunitaria per far sì che tolleri la presenza dei suoi microrganismi, riconoscendoli come alleati;
- regola funzioni endocrine intestinali, segnalazioni neurologiche e densità ossea;
- contribuisce alla biosintesi di vitamine essenziali per la salute (dalla vitamina K all’acido folico ed altre del gruppo B, in primo luogo la vitamina B12) e neurotrasmettitori;
- metabolizza i sali biliari;
- fermenta i substrati alimentari indigeribili come la fibra;
- reagisce o si modifica in risposta all’assunzione di specifici farmaci;
- produce alcuni aminoacidi (arginina, glutammina e cisteina);
- consente l’assorbimento di oligominerali come ferro, calcio e magnesio;
- protegge l’apparato cardiocircolatorio.
Quel che è certo, è che un intestino con un microbiota in salute produce effetti benefici per l’intero organismo, e che l’alimentazione è uno dei fattori chiave, forse il principale, per il mantenimento di questo rapporto simbiotico e spesso sinergico: l’alimentazione è in grado di modificare profondamente la composizione del microbiota, influendo di conseguenza sullo stato di salute.
Il microbiota di ogni individuo è esclusivo e rappresenta, quindi, una vera e propria impronta biologica, capace di contraddistinguere un individuo da un altro; proprio per questo si chiama fingerprint batterico.
Fattori capaci di influenzare la composizione del microbiota intestinale
Ogni essere umano ha un proprio microbiota intestinale, la cui composizione varia in base a molti fattori, quali per esempio il patrimonio genetico, il luogo in cui si vive, il tipo di parto alla nascita (naturale o cesareo) e di allattamento ricevuto, la dieta, le abitudini e i comportamenti. Ecco perché ancora oggi non è possibile definire in che cosa consista un singolo microbiota “sano” che possa andare bene per tutti: una popolazione di microrganismi perfetta per un individuo potrebbe non essere adatta a un altro.
Studi sui fratelli gemelli hanno permesso di comprendere che, sebbene ci sia una componente ereditabile del microbiota intestinale, i maggiori determinanti della sua composizione sono i fattori ambientali, primo tra tutti la dieta, ma anche l’assunzione di farmaci, gli antibiotici in particolar modo, l’esposizione ad agenti antimicrobici e le caratteristiche antropometriche del soggetto.
Il modo in cui nasciamo, ad esempio, è temporalmente il primo fattore esogeno che influenza la composizione del microbiota intestinale. Diversi studi hanno mostrato come il microbiota intestinale di bambini nati con parto naturale sia significativamente diverso da quelli nati con taglio cesareo, i primi, infatti, acquisiscono una composizione simile al microbiota vaginale e intestinale della mamma, con una conseguente maggiore varietà di specie.
Uno studio danese ha valutato la possibilità che il parto cesareo influisca, oltre che sullo sviluppo immunitario, persino sulle performance cognitive nell’adolescenza e nell’età adulta, individuando un possibile, ma limitato, effetto negativo.
Le abitudini dietetiche influenzano fortemente la selezione del microbiota intestinale sia nel breve che nel lungo termine. Abitudini dietetiche di lunga data sono infatti forti determinanti della composizione del microbiota intestinale. Il contesto geografico e socioculturale in cui si vive, o il modello di dieta onnivora, vegetariana o vegana incidono quindi in maniera molto importante. Chi ha una dieta a base prevalentemente vegetale consuma più fibra, di conseguenza avrà una particolare abbondanza di specie di microrganismi che la metabolizzano, popolazione che sarà meno rappresentata in chi adotta una dieta di tipo più occidentale, ricca di grassi saturi e proteine.
In generale, il microbiota intestinale si evolve nell’individuo parallelamente al suo stile alimentare, ma è anche capace di adattarsi, ed in maniera molto rapida, a nuove condizioni ambientali compresa la dieta. Inoltre, ci sono delle forti evidenze che anche l’attività fisica abbia un ruolo chiave nella modulazione del microbiota intestinale, aumentando la diversità delle specie microbiche che esercitano un effetto positivo sulla salute.
Infine, il microbiota intestinale è influenzato dall’età. Nelle prime fasi di vita il microbiota è costituito da pochi microrganismi, essenzialmente quelli ereditati dalla mamma con il parto. Il tipo di parto (naturale o cesareo) influenza la sua composizione, come accennato.
Dopo la nascita il microbiota cambia, diventando più sensibile ad agenti esterni, come l’alimentazione ed i farmaci, e diventando arricchito, soprattutto dei Bifidobatteri, in grado di digerire il latte, di sintetizzare vitamine importanti come il folato e di stimolare il sistema immunitario ancora immaturo, senza però attivare uno stato di infiammazione rilevante. Questi microrganismi danno inizio alla colonizzazione dell’intestino, aumentando di numero poi con l’allattamento e con lo svezzamento. Il microbioma intestinale del bambino inizia così a svilupparsi, fino a quando intorno ai 2-3 anni, inizia a subire delle trasformazioni che lo portano ad assomigliare sempre più a quello di un adulto, caratterizzato da una struttura molto complessa, composta da un numero elevato di microrganismi che coesistono in equilibrio tra di loro.
Negli anziani il numero e l’abbondanza dei microrganismi contenuti nell’intestino diminuisce, minacciando la preziosa condizione di “eubiosi”. Questa riduzione è spesso associata a cambiamenti nell’alimentazione e nello stile di vita che sopraggiungono con l’avanzare dell’età: il calo di appetito, le difficoltà nella masticazione, l’assunzione di farmaci e la riduzione dell’attività fisica possono essere fattori associati a questi cambiamenti.
Altri fattori che influenzano il microbiota intestinale di un individuo sono il suo patrimonio genetico, il luogo in cui vive, l’alimentazione, lo stress, l’uso di farmaci (come, ad esempio, i farmaci a base di cortisone, gli inibitori di pompa protonica, gli antibiotici), la scarsa attività fisica, le infezioni, le allergie, il fumo e l’alcol.
Microbiota e intestino sano vs intestino malato
L’epitelio intestinale, ovvero la superficie che ricopre le “pareti” intestinali, in stretta simbiosi con il microbiota intestinale costituisce la “barriera intestinale”, una vera e propria “barriera” dinamica essenziale che filtra le sostanze che per noi sono nutritive e utili e scherma quelle nocive; l’integrità della barriera è essenziale per il nostro stato di salute e di benessere generale; una barriera intestinale sana permette uno scambio funzionale, mentre una danneggiata o sofferente non è in grado di svolgere le sue funzioni vitali al meglio, con conseguenti processi di malassorbimento e con ripercussioni inevitabili sullo stato di salute.
Proprio perché svolge questa funzione fondamentale, l’evoluzione ha dotato l’intestino anche di un sistema nervoso autonomo, in grado di preservare e garantire la funzionalità nutritiva indipendentemente da tutto. Questa caratteristica di autonomia e autoregolazione nella gestione degli stimoli fa sì che l’intestino venga definito anche “il secondo cervello”.
Un’alimentazione sbilanciata, cibi mal tollerati dall’intestino, uno squilibrio del microbiota intestinale magari dovuto all’uso incongruo di antibiotici e di altri farmaci, sono tutti fattori che possono gravare sullo stato di salute dell’intestino, della flora batterica intestinale e sull’integrità della barriera intestinale, andando a compromettere nel lungo periodo il benessere generale.
Per mantenere un microbiota intestinale sano è importante allora rispettare delle buone abitudini alimentari (dieta varia e bilanciata) e seguire uno stile di vita sano (fare attività fisica, avere una buona qualità del sonno).
Una dieta ricca di frutta, verdura, fibre e cereali (frumento, riso, mais, avena, farro), ed un consumo moderato di alimenti di origine animale (pesce, carne bianca, latticini, uova) è associata ad un microbiota intestinale con una maggiore biodiversità e, al tempo stesso, fornisce le sostanze ideali per la proliferazione di batteri buoni, come ad esempio i Lactobacilli e i Bifidobatteri.
Al contrario, il consumo ricorrente di cibi pronti (contenenti coloranti e conservanti), di bevande zuccherate, di dolci realizzati con zucchero raffinato o di spuntini confezionati (dolci o salati) promuove la disbiosi.
Asse intestino-cervello
Il cervello ed il sistema nervoso intestinale sono reciprocamente collegati tramite una fitta e complessa rete di comunicazione che consente l’invio di segnali elettrici dall’intestino al cervello e viceversa. Oltre a questa connessione diretta, cervello ed intestino comunicano tramite il torrente circolatorio, attraverso il rilascio di ormoni e di molecole prodotte dal microbiota intestinale (come, ad esempio, acidi grassi a catena corta, neurotrasmettitori, vitamine). Attraverso questi collegamenti, il cervello controlla le funzioni dell’intestino e, a sua volta, l’intestino può alterare le funzioni del cervello.
Quando i batteri buoni del microbiota intestinale non sono più in grado di controllare i batteri cattivi si sviluppa la disbiosi: la barriera intestinale diventa permeabile e non riesce più a bloccare i batteri nocivi e le sostanze tossiche e dannose, che, quindi, entrano nel torrente circolatorio, si diffondono nell’organismo e possono raggiungere il cervello, alterandone significativamente le sue funzioni.
Un malfunzionamento nella comunicazione tra l’intestino ed il cervello contribuisce ad una vasta gamma di malattie neurologiche, tra cui l’epilessia, l’ictus, il morbo di Alzheimer, il morbo di Parkinson, e può peggiorare le disfunzioni neurologiche conseguenti al trauma cranico.
L’intestino parla lo stesso linguaggio del cervello ed ha un sistema nervoso proprio e, per questo motivo, riesce a prendere decisioni autonomamente. La comunicazione fra i due organi avviene attraverso il nervo vago sulla base di neurotrasmettitori comuni, come la serotonina: la serotonina svolge un ruolo fondamentale per la regolazione dell’umore e viene prodotta per il 95% dalle cellule distribuite lungo la mucosa intestinale. All’interno dell’intestino essa è in grado di mediare funzioni come la peristalsi, la secrezione, così come la sensazione della nausea. Ecco allora che, attraverso il nervo vago, questi segnali vengono veicolati dalla serotonina al cervello che li associa, ad esempio, al senso di sazietà.
Tuttavia, non bisogna dimenticare che la relazione tra intestino e cervello è a doppio senso. Se è vero che lo stato di salute dell’intestino si riflette sul cervello, è vero anche il contrario: periodi particolarmente stressanti o la nostra (in)capacità di affrontare ansie, paure, decisioni, possono incidere sul normale funzionamento dell’intestino con alterazioni della peristalsi (e conseguenti episodi ad esempio di stipsi o di colite) e della produzione di acidi, di enzimi, di ormoni. Allo stesso modo dieta e disordini intestinali possono avere ricadute sull’umore (ecco cosa significa somatizzare lo stress!).
E’ molto importante prestare attenzione alle reazioni del nostro intestino ad alcuni alimenti e bevande per capire cosa può irritarlo maggiormente per moderarne o evitarne l’assunzione. Ci sono cibi poi che per loro stessa natura (ad esempio per un alto livello di acidità) tendono a sovraccaricare il nostro apparato gastrointestinale costringendolo a un superlavoro che aumenta il rischio di irritazione, come ad esempio i cibi fritti o particolarmente grassi o ancora bevande gasate e zuccherate. Un’alimentazione leggera e con il giusto apporto di fibre permette di mantenere il giusto equilibrio della flora intestinale, senza però rinunciare al gusto.
Microbiota intestinale e risposta alle terapie oncologiche
Molti dati suggeriscono un ruolo fondamentale del microbiota nello sviluppo della malattia, nella protezione dal tumore, nella risposta alle terapie e nel controllo degli effetti collaterali dei trattamenti anti-cancro. Sembra, inoltre, che specifici profili di geni del microbiota intestinale siano associati allo sviluppo di specifici effetti collaterali causati dalle terapie oncologiche. Il 20% di tutti i tumori è associato alla disbiosi.
È stato anche dimostrato in studi in animali di laboratorio e in sperimentazioni cliniche che il microbiota è fondamentale nel determinare la risposta all’immunoterapia. I Bacteroidetes, per esempio, sono biomarcatori di risposta in pazienti con melanoma: la loro presenza è associata a una possibile riduzione dei tassi di risposta; di contro Faecalibacterium, Bifidobacterium e Ruminococcaceae possono migliorare la risposta agli inibitori dei checkpoint immunitari, un tipo di immunoterapia.
Un nuovo studio condotto su modelli murini ha rivelato che specifiche cellule immunitarie (cellule dendritiche) trasportano i batteri intestinali verso i siti del corpo (linfonodi) nei quali i microbi sono in grado di potenziare l’attività antitumorale dell’immunoterapia. Questo vuol dire che il microbiota intestinale può diventare un importante alleato nel campo della prevenzione e terapia oncologica: manipolando la sua composizione si potrebbe migliorare il risultato di trattamenti oncologici, personalizzandoli per ogni paziente.
Ruolo della dieta nella modulazione del microbiota intestinale
Si è accennato più volte all’importanza della dieta. L’interazione tra la dieta e il microbiota intestinale è reciproca. Da un lato il microbiota digerisce i nutrienti introdotti attraverso il cibo, dall’altro ciò che mangiamo può avere un forte impatto sulla composizione del microbiota intestinale.
Gli studi, sia su modelli animali che sull’uomo, hanno dimostrato che qualsiasi cambiamento nella dieta può indurre una modifica nella composizione del microbiota intestinale.
In soggetti sani una dieta bilanciata può assicurare la formazione di un buon microbiota, in cui tutte le specie di microrganismi vivono in un sistema in equilibro.
Invece, una dieta ricca in grassi saturi, con un elevato consumo di carne rossa e carboidrati raffinati, povera di pesce e alimenti di origine vegetale, può modificare profondamente la struttura e le funzioni del microbiota intestinale, causando disbiosi. Questo fenomeno innesca meccanismi pro-infiammatori, che possono avere un effetto diretto sul sistema immunitario. La disbiosi sembra essere una caratteristica comune di numerose condizioni patologiche, tra cui obesità, malattie cardiovascolari e cancro.
Al contrario, la dieta mediterranea, caratterizzata da un discreto quantitativo di fibra e composti bioattivi, è tra i modelli dietetici che più favorisce la salute del microbiota intestinale. I soggetti che adottano un modello di dieta mediterranea sembrano avere una maggiore produzione di acidi grassi a corta catena ed un maggior grado di diversità tra le popolazioni microbiche, rispetto a coloro che adottano una dieta più di tipo occidentale (“western-diet”). Per questo, la composizione del microbiota di chi segue una dieta mediterranea sembra essere più favorevole alla prevenzione di patologie cardio-metaboliche e alcune tipologie di cancro.
In conclusione, seguendo un modello di dieta mediterranea, mantenendo cioè alto l’apporto di fibra attraverso il consumo di legumi, verdura, cereali integrali, frutta fresca e frutta secca, e adottando uno stile di vita salutare e attivo si assicura un microbiota sano.
Possono far parte dell’alimentazione anche i cibi fermentati; il loro consumo però dovrebbe essere costante per riscontrare dei benefici.
Infine, la dieta non deve mai essere monotona ma sempre varia; è stato osservato che diete monotone portano ad una riduzione della biodiversità del microbiota intestinale.
Fibra e microbiota intestinale
L’organismo umano non possiede gli enzimi per scomporre la fibra che viene introdotta attraverso l’alimentazione. Durante il suo passaggio nel tubo digerente la fibra non è soggetta né alla digestione né all’assorbimento, pertanto, raggiunge intatta l’ultimo tratto dell’apparato digerente, il colon. Ed è lì che entra in gioco il microbiota intestinale: i microrganismi se ne nutrono e la digeriscono per noi, producendo dei composti benefici per le cellule del colon e per l’intero organismo: gli acidi grassi a corta catena (butirrato, proprionato e acetato). La fibra, proprio per il suo ruolo di nutrimento per il microbiota intestinale, viene anche definita “sostanza prebiotica”.
L’azione degli acidi grassi a corta catena è al centro degli effetti metabolici del microbiota intestinale sull’organismo. Questi composti, oltre a svolgere azioni positive sia sulle cellule intestinali sia per l’intero organismo, determinano una riduzione del pH intestinale, condizione che produce un effetto selettivo nei confronti della popolazione microbica, prevenendo la crescita di microrganismi potenzialmente patogeni, come ad esempio l’Escherichia Coli. Inoltre, gli acidi grassi a corta catena hanno dimostrato di avere un ruolo nella riduzione delle citochine pro-infiammatorie, esercitando effetti immunomodulatori.
Anche alcune tipologie di fibra solubile come i FOS, frutto-oligosaccaridi, i GOS, galatto-oligosaccaridi, e l’inulina, hanno un ruolo nel modulare il microbiota intestinale. FOS, GOS e inulina sembrano infatti promuovere la crescita di batteri positivi, come alcune specie di Bifidobatteri e di Lattobacilli.
Dolcificanti artificiali e microbiota intestinale
Quando sono comparse sul mercato le prime bevande zero zuccheri, con dolcificanti artificiali, si pensava potessero essere uno strumento utile alla lotta dell’obesità indotta, tra le altre cose, dal consumo esagerato di bevande zuccherate. Tant’è che le bevande zero zuccheri sono tuttora molto in voga tra i consumatori. Sebbene le sostanze utilizzate per dolcificare tali bevande siano ritenute generalmente sicure dalle agenzie regolatorie, diversi studi su modello animale, hanno dimostrato che il consumo di dolcificanti di sintesi produce uno squilibrio tra le popolazioni microbiche del microbiota intestinale, determinando un aumento nella produzione di molecole pro-infiammatorie.
Cibi fermentati e microbiota intestinale
I cibi fermentati sono alimenti o bevande prodotti attraverso una crescita microbica controllata che, attraverso un’azione enzimatica, modifica la matrice alimentare di partenza, per ottenere un alimento diverso in termini di forma, consistenza e sapore. Il cibo fermentato più famoso è senz’altro lo yogurt in cui i batteri utilizzati Streptococcus thermophilus e Lactobacillus delbrueckii spp. Bulgaricus, grazie al loro lavoro sinergico, trasformano il lattosio, lo zucchero del latte, in acido lattico.
È importante sottolineare che gli alimenti fermentati non sempre sono sinonimo di alimento probiotico; per guadagnarsi questo titolo, i microrganismi al loro interno devono rimanere vivi fino all’intestino ed essere in quantità tali da poter conferire un beneficio alla salute dell’uomo. Nel comune yogurt, i microrganismi in genere non sopravvivono all’ambiente acido dello stomaco; solo gli yogurt a cui vengono aggiunti batteri in grado di raggiungere l’intestino intatti e di esercitare i loro effetti benefici sono definibili cibi probiotici.
Negli ultimi anni alcuni cibi fermentati hanno guadagnato una grande popolarità, per via dei loro effetti benefici proposti. Ne sono un esempio il kefir, il tè kombucha, i crauti, il tempeh, il natto, il miso, il kimchi, il pane prodotto con lievito madre. Sembra infatti che una dieta ricca di cibi fermentati, consumati regolarmente, possa aumentare la diversità del microbiota intestinale e ridurre l’infiammazione. Questi effetti sembrerebbero essere mediati dalla formazione di composti bioattivi derivati dalla fermentazione ad opera del microbiota intestinale che agirebbe quindi come mediatore. Inoltre, i risultati di alcuni studi suggeriscono che il consumo di alimenti fermentati arricchisca l’intestino di batteri lattici. E’ bene tuttavia prehe cisare cl’evidenza clinica di tali effetti è ancora piuttosto limitata e sebbene gli studi siano promettenti sono tuttora necessari maggiori approfondimenti.
Quando è utile ricorrere all’integrazione
Qualora poi l’alimentazione non bastasse, può essere utile ricorrere all’integrazione di simbiotici certificati (cioè prebiotici e probiotici insieme). E’ allora importante sapere che:
- Probiotico: termine riservato a quei microrganismi vivi che si dimostrano in grado, una volta ingeriti in adeguate quantità, di esercitare funzioni benefiche per l’organismo. Raggiungendo vivi l’intestino, i probiotici contrastano la proliferazione di batteri dannosi (antagonismo biologico), ottimizzano la funzionalità del colon e contribuiscono all’assimilazione di componenti alimentari indigeribili nella nostra dieta, oltre alla sintesi di sostanze indispensabili, come la vitamina K.
Le caratteristiche di un alimento o integratore probiotico sono: compatibilità con l’intestino, resistenza al pH gastrico, innocuità e salubrità.
- Alimenti/integratori con probiotici: alimenti che contengono, in numero sufficientemente elevato, microrganismi probiotici vivi e attivi, in grado di raggiungere l’intestino, moltiplicarsi ed esercitare un’azione di equilibrio sul microbiota intestinale mediante colonizzazione diretta. Si tratta quindi di alimenti in grado di promuovere e migliorare le funzioni di equilibrio fisiologico dell’organismo attraverso un insieme di effetti aggiuntivi rispetto alle normali attività nutrizionali. Probiotici sono presenti nei latticini, in modo particolare nei latti fermentati (yogurt e kefir); non mancano derivati vegetali come: miso; tempeh; tofu; kombucha; crauti; cetriolini acidi.
- Prebiotico: definizione riservata alle sostanze non digeribili di origine alimentare, come la fibra, che, assunte in quantità adeguata, favoriscono selettivamente la crescita e l’attività di uno o più batteri già presenti nel tratto intestinale o assunti insieme al prebiotico.
- Alimenti/integratori con prebiotici: alimenti che contengono, in quantità adeguata, molecole prebiotiche in grado di promuovere lo sviluppo di gruppi batterici utili all’uomo. Tra gli alimenti che apportano più prebiotici, il migliore è il tarassaco (155-243 mg/g), poi il topinambur (210 mg/g), l’aglio (191-193 mg/g), i porri (123-128 mg/g), le cipolle intere (79-106 mg/g), gli anelli di cipolle (58) e la crema di cipolle (51), i fagioli dall’occhio nero (50 mg/g), gli asparagi (50 mg/g) e i cereali da colazione Kellogg’s All Bran (50). Le porzioni che assicurano un apporto minimo di 5 grammi di prebiotici vanno da circa 20 grammi di tarassaco a circa 100 grammi di cereali Kellogg’s. In fondo alla classifica si trovano invece le carni, il latte e i derivati, i cereali come il grano, le uova e gli oli vegetali, che in alcuni casi non contengono neppure minime quantità di prebiotici, ma che comunque forniscono numerosi altri nutrienti preziosi.
- Simbiotico: alimento o integratore che contiene miscele di probiotici e prebiotici; l’idea, infatti, è proprio quella di sfruttare l’effetto sinergico al fine di migliorare la salute dell’intestino. Ad esempio cibi simbiotici includono: un frullato di banana a base di kefir o yogurt; yogurt ai mirtilli, ecc. Per rendere questi alimenti ancora migliori per l’intestino, si possono aggiungere ingredienti ricchi di fibre, come cereali integrali, noci, semi, verdure, frutta o legumi.